Доброкачественные опухоли лор органов. Злокачественные опухоли ЛОР-органов: причины, симптомы, диагностика, лечение
Актуальность . Онкопатология ЛОР-органов составляет около 7,5-8% случаев всех злокачественных заболеваний. При этом вследствие особенностей локализации новообразований и недостаточной просветительской работы, беспечности и несвоевременного обращения больного к врачу, а также из-за ошибок диагностики злокачественные опухоли ЛОР-органов, как правило, диагностируются на поздних стадиях, что определяет высокую актуальность данной проблемы.
Как и любая болезнь, на ранних стадиях онкологическое заболевание трудно распознается, но успешно лечится; напротив, диагностировать опухоль на поздней стадии гораздо проще, но эффективность лечения при этом резко снижается, и прогноз становится значительно менее благоприятным.
Следует помнить
, что ранняя диагностика злокачественных новообразований представляет определенные трудности в связи
:
со сходством начальных проявлений заболеваний с доброкачественными опухолями, воспалительными и другими патологическими процессами: давность заболевания, распространенность процесса, внешний вид опухоли не являются достаточно надежным критерием для установления диагноза (именно этим объясняется их позднее выявление);
с недостаточной онкологической настороженностью врачей поликлинического звена;
с отсутствием необходимых диагностических навыков и должного клинического опыта для правильной оценки состояния ЛОР-органов у врачей поликлинического звена и стационаров;
с ошибочной диагностической тактикой: врач длительное время наблюдает за больным, проводя неадекватное лечение - противовоспалительное, физиотерапевтическое, и выжидает, пока признаки опухоли будут настолько типичны, что диагноз перестанет вызывать сомнение;
с отсутствием должной преемственности в обследовании больных;
с несовершенством системы диспансеризации и профилактических осмотров.
(! ) Совершенствование методов ранней диагностики онкологических заболеваний ЛОР-органов является актуальной задачей не только врача-оториноларинголога, но и врача общей практики, к которому пациент нередко в первую очередь обращается с определенными жалобами.
Ранняя диагностика рака гортани основывается
не на патогномоничных и постоянных симптомах, а на сочетании ряда банальных признаков, которые позволяют заподозрить опухоль; например (так называемые «малые признаки», которые должны насторожить врача и заподозрить опухоль на самой ранней стадии):
при опухолях носоглотки возможно нарушение слуха;
при развитии рака вестибулярного отдела гортани у многих больных в течение нескольких месяцев до установления диагноза отмечается сухость, першение, ощущение инородного тела в глотке; несколько позже появляется утомляемость и глухота голоса, неловкость при глотании, а затем и болезненность; боли вначале возникают только по утрам при глотании слюны, в последующем они усиливаются, становятся постоянными, могут иррадиировать в ухо (схожесть указанной симптоматики с признаками хронического фарингита или ларингита нередко является причиной диагностической ошибки);
при локализации опухоли в среднем отделе гортани уже на ранних стадиях появляется охриплость (и больной направляется к оториноларингологу, который, как правило, своевременно выявляет новообразование);
при опухоли подголосового отдела гортани одним из первых симптомов может быть приступ удушья (что нередко приводит к ошибочной диагностике бронхиальной астмы).
При выявлении жалоб и сборе анамнеза обращается внимание также на длительность течения патологического процесса, появление на этом фоне кровянистых выделений, иногда (на более поздних стадиях) - определяемых при пальпации плотных, чаще безболезненных регионарных лимфоузлов. Врача должно насторожить появление следов крови в мокроте, рецидивирующих (особенно односторонних) носовых кровотечений, когда конкретную причину кровотечения определить не удается. Врач не должен оставить без внимания появление дисфонии, особенно нарастающей и не поддающейся обычным терапевтическим воздействиям, жалобы на расстройство глотания.
Во многих случаях развитию злокачественных опухолей гортани предшествуют доброкачественные заболевания, длящиеся многие месяцы, а иногда и годы. К таковым большинство авторов относят папилломы, пахидермии, хронические гиперпластические ларингиты и другие заболевания.
Согласно классификации
комитета по изучению опухолей головы и шеи при Всесоюзном обществе онкологов, различают предраковые заболевания с высокой и низкой частотой злокачественных изменений
:
к предраковым заболеваниям с высокой частотой озлокачествления (облигатные) относят лейкоплакию, пахидермию, папиллому у взрослых;
к предраковым заболеваниям с низкой частотой озлокачествления относят контактную фиброму, рубцовые процессы после хронических специфических инфекционных заболеваний (силифис, туберкулез, склерома) и ожогов.
Период предракового состояния у человека считается равным одному-двум десятилетиям. При раке гортани он несколько меньше: по наблюдениям В.О. Ольшанского - от 2-4 лет до 11-12 лет. Возможность перерождения доброкачественных заболеваний в рак указывает на чрезвычайную важность раннего выявления любых патологических процессов в гортани и их эффективное лечение, что можно рассматривать как вторичную профилактику рака.
Ранняя диагностика рака ЛОР-органов (в частности рака гортани) также основывается на соблюдении четкой последовательности осмотра (обследования), чтобы независимо от наличия или отсутствия жалоб были осмотрены все ЛОР-органы. Обязательным является также осмотр и пальпация шеи с целью выявления метастазов. Осматривая тот или иной орган, следует придерживаться определенной схемы, чтобы не пропустить малейшие отклонения от нормы. Например, при мезофарингоскопии последовательно обращают внимание на состояние слизистой оболочки глотки, осматривают сначала справа, затем слева передние и задние небные дужки и сами небные миндалины, мягкое небо и язычок. Затем оценивают состояние задней и боковых стенок глотки. Если имеется гипертрофия небных миндалин, то для осмотра задней дужки и боковой стенки глотки справа и слева либо смещают миндалину с помощью второго шпателя, либо используют носоглоточное зеркало, а при необходимости - эндоскоп. Кроме того, проводится пальпация шеи и элементов ротоглотки.
Оториноларинголог при осмотре любого пациента, независимо от наличия или отсутствия субъективных проявлений заболевания, в обязательном порядке должен выполнить непрямую ларингоскопию, осмотреть носоглотку. Последнее особенно важно у детей и подростков, если у них не удается эпифарингоскопия, проводится пальцевое исследование, эндоскопия с помощью фиброскопа или ригидного эндоскопа, при необходимости - рентгенография свода носоглотки, КТ или МРТ. В ранней диагностике рака гортани важнейшее значение имеет ларингоскопия, которая (в особенности при локализации новообразования на голосовой складке) позволяет установить наличие опухоли даже в тех случаях, когда размеры ее минимальны. Однако информативная ценность ларингоскопии снижена при локализации опухоли в области фиксированного отдела надгортанника, в подголосовой области. Затруднен осмотр гортани при некоторых анатомических особенностях: свернутый или деформированный надгортанник, большой язык и маленький рот, наличие тризма и т.п. В этих [диагностически сложных] случаях детально осмотреть все труднодоступные отделы гортани, выявить опухолевый процесс на ранней стадии, прицельно выполнить биопсию позволяет фиброларингоскопия, которую проводят через нос, рот или ретроградно при наличии трахеостомы (диагностические возможности этого метода снижены при эндофитном росте опухоли).
С целью выявления предраковых изменений в гортани
применяется непрямая и прямая микроларингоскопия
, которая в том числе позволяет выявлять более точно эндофитный компонент опухоли за счет характерных микроларингоскопических признаков злокачественной опухоли:
исчезновение прозрачности покрывающего опухоль эпителия;
нарушения сосудистой архитектоники;
утолщение эпителия в виде шипов и сосочков;
наличие кровоизлияний, микроизъязвлений.
Значительно повышает информативность микроларингоскопии (для выявления раннего рака гортани) - применение пробы с толуидиновым синим. Толуидиновый синий имеет большую тропность к аминокислотам, содержащимся в ядрах клеток. При злокачественном перерождении ядра клеток содержат большое количество РНК и ДНК, что приводит к интенсивному окрашиванию этих клеток.
Немало полезной информации может представить применение дополнительных методов исследования: проведении осмотра с использованием эндоскопов (жестких или гибких), операционного микроскопа; выполнение рентгенографии, компьютерной томографии - рентгеновской или магнито-резонансной, УЗИ шеи.
В комплексе мероприятий , способствующих раннему выявлению онкологических заболеваний ЛОР-органов, важная роль принадлежит диспансеризации . Больные с папилломатозом гортани, хроническим ларингитом, особенно гиперпластической его формой, с лейкоплакией, рецидивирующим полипозом носа и околоносовых пазух и другими доброкачественными новообразованиями ЛОР-органов должны находиться на диспансерном наблюдении, раз в полгода их следует осматривать, фиксируя изменения в течении заболевания. При неблагоприятном, по мнению врача, течении заболевания пациент должен быть без промедления направлен на консультацию к ЛОР-онкологу в специализированное лечебное учреждение.
Слово - главному внештатному оториноларингологу Минздрава РФ, первому заместителю председателя комиссии Общественной палаты РФ по охране здоровья граждан и развитию здравоохранения, директору Федерального научно-клинического центра оториноларингологии ФМБА России, профессору, члену-корреспонденту РАН Николаю Дайхесу .
Есть контакт!
Александра Тырлова, «АиФ Здоровье»: Николай Аркадьевич, на ваш взгляд, каково главное направление развития оториноларингологии на сегодняшний день?
Николай Дайхес : Сегодня во всём мире оториноларингология развивается как междисциплинарная специальность - хирургия головы и шеи. И, естественно, мы в этом отношении не должны отставать. Конечно, это стало возможным только после того, как был открыт новый Федеральный научно-клинический центр оториноларингологии. Это крупнейший центр не только в России, но и в мире. Здесь на одной площадке мы оказываем все виды высокотехнологичной медицинской помощи, связанные с болезнями уха, горла и носа как у взрослых, так и у детей, лечим пациентов, нуждающихся в помощи онкологов, челюстно-лицевых и пластических хирургов, офтальмологов, профпатологов, и многое другое, связанное с патологией головы и шеи.

- Но ведь онкология - это отдельная область медицины?
Действительно, так было в течение долгих лет. К сожалению, в конце 80‑х - начале 90‑х годов клиницистов узких специальностей исключили из структуры оказания онкологической помощи. Это привело к нелучшим результатам. Например, в настоящее время наблюдается рост онкологических заболеваний лор-органов не только в России, но и во всём мире, что составляет около 15-20% в общей структуре онкологических заболеваний, а это достаточно высокий процент. Например, 60-70% впервые обратившихся за помощью больных раком гортани уже имеют третью-четвёртую стадию заболевания. Чем можно объяснить такую статистику? Причин несколько. Во‑первых, это низкая онконастороженность врачей, ведущих первичный приём в поликлиниках, когда назначают неадекватное лечение и болезнь приобретает запущенный характер. Важно, чтобы в первую очередь узкий специалист всегда помнил о возможности скрытого онкологического процесса. Я всегда напоминаю оториноларингологам поликлинического звена: обследуйте пациента и убедитесь в отсутствии онкологической проблемы, потом проводите лечение воспалительной или другой патологии. Ведь злокачественным опухолям, как правило, всегда предшествуют фоновые или предопухолевые состояния.
Но это не всегда только вина врачей-неонкологов, так как в процессе получения последипломного медицинского образования их не обучают онкологии должным образом. И, наоборот, клиницисты-онкологи недостаточно обучаются навыкам той или иной узкой специальности. Вследствие этого не всегда имеется возможность проведения щадящей онкохирургии, позволяющей сохранить функциональность жизненно важного органа.
- Что же делать, чтобы наладить контакт между онкологами и врачами других специальностей?
Сейчас в Минздраве России есть понимание, что такое взаимодействие необходимо, - уточняются разработки совместных клинических рекомендаций для онкологов и врачей других специальностей, образовательные программы последипломного образования врачей, направленных на повышение квалификации в онкологии. Многие руководители ведущих онкоцентров готовы к сотрудничеству с медицинскими центрами других направлений. Я надеюсь, что будет создана междисциплинарная рабочая группа, которая будет заниматься проблемами онкологии по всем направлениям.
Борьба за пациентов
- Сделать сложную операцию возможно не везде. Как увеличить доступность высокотехнологичной медицинской помощи?
Одним из направлений развития и доступности получения высокотехнологичной медицинской помощи является создание филиалов ведущих институтов. У нас, например, есть филиалы в Хабаровске и Астрахани. Кроме того, за последние полтора года мы объехали 50 регионов страны для подписания договоров, предусматривающих возможность напрямую направлять больных на лечение в наш центр по системе ОМС высоких технологий.
- Много ли надо приложить усилий пациенту, чтобы выбить направление на высокотехнологичную операцию? Существует ли здесь конкуренция между лечебными учреждениями?
Высокотехнологичная медицинская помощь в Российской Федерации состоит из двух частей - базовой программы ОМС высоких технологий (ВТ ОМС) и внебазовой, или федеральной, программы высокотехнологичной медицинской помощи (ВМП).
Разница между ними состоит в способах финансирования, объёмах помощи и структуре тарифов на оказание услуг. ВМП де-факто - это прямая государственная инвестиция, которая даёт определённой клинике гарантированный объём больных. Вопрос в другом.
Например, наш федеральный центр ежегодно проводит более 7 тысяч сложных операций, и выделяемых объёмов ВМП нам явно не хватает. Поэтому мы выезжаем в регионы, чтобы пригласить на лечение больных по базовой программе ОМС высоких технологий.Я считаю, что для сохранения баланса необходимо расширить возможность оказания ВМП в рамках ОМС базовой программы и унифицировать тарифы базовой ВТ ОМС и внебазовой программы ВМП ОМС.
Это позволит создать для пациентов реальные возможности самостоятельного выбора лечебного учреждения для получения высокотехнологичной помощи, обеспечит конкуренцию между медицинскими учреждениями, а значит, повысит качество медицинской помощи.
Заболевания ЛОР-органов различного типа диагностируются в несколько раз чаще, чем иные патологии. Они могут носить неинфекционный или инфекционный характер. Но также устанавливаются доброкачественные или злокачественные новообразования, формирующиеся на тканях ЛОР-органов.
Что такое
Образования ЛОР-органов включают в себя большое количество различных опухолей и наростов, которые локализуются на слизистой носовой и ротовой полости, верхних дыхательных путей и области среднего или наружного уха.
Они представляют собой как различные наросты, которые прикрепляются с помощью ножки или широкого основания, так и новообразования. Они способны иметь злокачественное или доброкачественное течение.
Классификация
В медицине выделяют два основных типа новообразований, поражающих область носоглотки и среднего уха. Они различаются характером течения и имеют определенные особенности.
Доброкачественные
Они классифицируются в соответствии с особенностями и внешним видом. Главной особенностью образований является их медленный рост и отсутствие неприятных симптомов.
Среди подобных образований, имеющих доброкачественное течение, выделяют:
- родинки;
- бородавки;
- фибромы;
- хондромы;
- невромы;
- полипы;
- папилломы;
- ангиомы.
Все они не имеют опухолевой структуры. Подобные наросты представляют собой гиперплазию слизистой аллергического или воспалительного характера.
Клинические проявления возникают на поздних стадиях их формирования, когда наросты и образования достигают значительного размера. Но они также представляют опасность для жизни и здоровья пациента, так как при регулярном травмировании, воспалении и кровотечении они способны перерождаться в злокачественные новообразования.
Опухоли доброкачественного типа формируются на слизистой носовой и ротовой полости, в области носоглотки, слуховом проходе и верхних дыхательных путей.
Злокачественные
Новообразования, формирующиеся на слизистой ЛОР-органов, могут носить и злокачественный характер.
Они отличаются агрессивным течением, сопровождаются множеством неприятных признаков и становятся причиной развития серьезных осложнений. Их классифицируют в зависимости от области локализации патологического процесса.
Рак носа
Диагностируется заболевание преимущественно у мужчин среднего, старшего и пожилого возраста. Основным способом установления наличия образований на слизистой носовой полости является риноскопия.
На ранних этапах развития патологии определенные признаки отсутствуют. По мере увеличения опухоли отмечаются кровотечения, затрудненность дыхания и болезненные ощущения.
Рак носоглотки
Диагноз устанавливается у мужчин от 45 лет. Основным признаком на ранних стадиях являются частые синуситы. С течением времени из носовой полости выделяется гной и слизь с примесями крови.
При раке носоглотки применение хирургического удаления невозможно. Для лечения применяются иные методики.
Рак гортани
Встречается обычно у пациентов женского пола. Заболевание на начальном этапе характеризуется першением в горле.
Патология протекает агрессивно, патологический процесс распространяется стремительно, и в короткие сроки поражает здоровые окружающие ткани.
Рак глотки и рта
Устанавливается преимущественно у детей и подростков. Отличительной чертой заболеваний является наличие видимых признаков наличия патологического процесса.
При несвоевременном лечении мутированные клетки быстро распространяются и поражают окружающие ткани.
Рак наружного и среднего уха
Болезнь устанавливается при проведении визуального осмотра. Главными признаками являются снижение качества слуха, появление гнойных выделений, головных болей.
В некоторых случаях возможно распространение патологического процесса на лицевой нерв, что приводит к возникновению ряда других неприятных признаков.
Причины
Истинных причин развития новообразований ЛОР-органов учеными не было установлено. Но и на сегодняшний день специалисты проводят множество исследований. Это позволит выделить определенные меры профилактики, позволяющие оградить человека от развития подобных заболеваний.
Ученым удалось лишь установить ряд факторов, которые способны увеличить вероятность образования опухолей различного типа.
В первую очередь считается, что основным провокатором является генетическая предрасположенность. У многих пациентов ближайшие родственники страдали подобными заболеваниями.
Также специалисты полагают, что провоцирующими факторами могут быть воздействие химических, токсических веществ или ультрафиолетовых лучей, вредные привычки, неправильное питание.
Клиническая картина
На ранних стадиях признаки заболевания чаще всего отсутствуют. По мере развития злокачественных опухолей ЛОР-органов наблюдается возникновение общих признаков. К ним относятся головные боли, слабость, быстрая утомляемость, ухудшение аппетита.
На более поздних стадиях появляются метастатические поражения в отдаленных органах и тканях, возникают болезненные ощущения в области поражения, затрудняется дыхание.
В отдельных случаях отмечаются отдышка, снижение качества слуха, носовые кровотечения, появление из носа гнойных выделений, в состав которых входят сгустки крови. Также наблюдаются осиплость, першение в горле.
Диагностика
При наличии жалоб в первую очередь специалист проводит опрос пациента и осмотр. Также изучает анамнез. На основе полученных данных устанавливается предварительный диагноз. Для его уточнения используются инструментальные методы исследований.
Основным методом установления новообразований на слизистой носа является риноскопия, при которой в носовой проход вводят эндоскоп. Это позволяет визуализировать новообразование и провести его детальное изучение.
Также пациенту назначаются МРТ или КТ. Методики используются для выявления степени поражения.
С целью определения характера течения назначается биопсия. В случаях когда по результатам исследования установлено злокачественное образование, назначается рентгенография. Метод используется для установления наличия метастатических поражений.
Точный диагноз устанавливается на основе всех результатов диагностики.
Лечение
Основным способом терапии образований является хирургическое вмешательство. В зависимости от стадии развития хирург удаляет только пораженные ткани или образование вместе с окружающими тканями.
Но удаление доброкачественных опухолей осуществляется в том случае, если имеется риск их перерождения в раковые образования или они доставляют дискомфорт.
При невозможности провести удаление злокачественной опухоли в результате ее локализации назначаются химиотерапия или лучевая терапия.
Осложнения
Раковые образования отличаются не только агрессивным течением, но и способны оказывать влияние на работу других органов в результате распространения метастатических поражений. Отсутствие терапии приводит к летальному исходу на фоне сердечной, почечной, легочной или печеночной недостаточности.
Доброкачественные образования в отдельных случаях также представляют опасности, так как способны мутировать в раковые опухоли под воздействием внешних и внутренних факторов.
Прогноз и профилактика
Прогноз зависит от характера течения патологии. При доброкачественных новообразованиях он чаще всего благоприятный.
Но при диагностике раковых опухолей пятилетняя выживаемость пациентов составляет от 80 до 10% в соответствии со стадией развития патологического процесса.
В качестве профилактики специалисты рекомендуют правильно питаться, отказаться от вредных привычек, исключить воздействие химических веществ и регулярно проходить профилактические исследования. При работе на вредном производстве необходимо использовать индивидуальные средства защиты.
Новообразования ЛОР-органов диагностируются часто и способны иметь злокачественное течение, что приводит при отсутствии терапии к ряду осложнений. Именно поэтому при появлении неприятных симптомов следует незамедлительно обратиться к врачу для прохождения диагностики.
Исключить развитие определенных последствий, в том числе и летального исхода, позволить только своевременное лечение.
Из всех злокачественных новообразований на долю ЛОР-органов приходится 23%, у мужчин - 40%, причем преобладает рак гортани. 65% всех опухолей ЛОР-органов выявляются в запущенном состоянии. 40% больных умирают, не прожив и 1 года с момента постановки диагноза.
У больных раком гортани был ошибочным диагноз у 34%, рак глотки - 55%. У больных с локализацией опухолей в полости носа и его придаточных пазух ошибочный диагноз составляет 74% случаев.
Таким образом можно сделать вывод, насколько должна быть велика онкологическая настороженность, особенно в ЛОР-практике.
Исходя из классификации 1978 года выделяют:
1. Неэпителиальные опухоли:
· мягких тканей (соединительнотканые).
· Нейрогенные
· опухоли из мышечной ткани
· опухоли из жировой ткани
· нейроэпителиальные опухоли костей и хряща
2. Эпителиальные
3. Опухоли лимфоидной и кроветворной ткани.
4. Смешанные опухоли
5. Вторичные опухоли
6. Опухолеподобные образования.
В каждой из данных групп выделяют доброкачественые и злокачественные опухоли. Такж применяют классификация по системе TNM.
Т1 - опухоль занимает одну анатомическую часть.
Т2 - опухоль занимает 2 анатомических части, либо 1 анатомическую часть, но прорастает соседний орган, поражая не более одной анатомической части.
Т3 - опухоль занимет более 2-х анатомичских частей, либо 2 анатомические части + прорастание в соседний органв.
N0 - нет регионарных метастазов
N1 - регионарные метастазы односторонние и смещаемые
N2 - регионарные метастазы двусторонние смещаемые.
N3 - регионарные метастазы односторонии неподвижные
N4 - регионарные метастазы двусторонние неподвижные, либо односторонний конгломерат метастазов, прорастающий в соседние органы.
М0 - нет отдаленных метастазов.
М - есть отдаленные метастазы.
Злокачественные опухоли гортани.
Превалирует рак, почти всегда плоскоклеточный, реже базальноклеточный. Саркома гортани встречается крайне редко.
Рак горатин занимает 4 место среди всех злокачественых опухолей у мужчин, устапает раку желка, лгких и пищвода. Соотношение забоелваеомости, карцинома гортани у мужчни и женщин 22:1.
Встречается рак гортани у лиц моложе 30 лет и страше 40 лет, а у женщин моложен 20 лет.
Чаще поражется верхний отдел гортани - средний, еще реже - нижний отдел.
Преимущественно встречается экзофитная форма рака, которая растет медленно. При опухоли надгоратинника процесс распространяется вверх и кпереди, при опухли срденго отдела гортани через комиссуру или гортанный желудочек распространение идет на вехний отдел. Опухоль нижнего отдла гортани растет вниз через коническую связку проникает на передие отделы шеи.
Раньше метастазирует рак преддверия гортани чаще на стороне пораения, а медленнее всего при поухоли переднего отдела гортани.
Выделяют 3 периода развития опухолей гортани:
1. Начальный - першение, неудобство при глотании, ощущение комка в горле.
2. Период полного развития заболевания - возникает охриплость вплоть до афонии, затруднение дыхания вплоть до асфиксии, нарушение глотания вплоть до полной невозможности.
3. Период метастазирования.
Дифференциальный диагноз проводят с туберкулезом, склеромой, сифилисом.
Окончательным (решающим) явялется гистологическое исследование либо проведение превентивной терапии без достаточно хорошего результата.
Лечение рака гортани. Чаще всего - экстирпация гортани, реже - ее резекция, еще реже - реконструктивные операции. Прежде чем приступить к хирургическом лечению, обязательно производят трахеотомию, для проведения интубационного наркоза, а для обеспечения дыхания в последующем послеоперационном периоде.
Виды операций при раке гортани:
1. эндоларингеальное удаление опухоли - показано при опухоли 1 стадии, среднего отдела.
2. Удаление опухоли наружным доступом: а. Тиреотомия, ларингофиссура - при 2 стадии, средний этаж; б. Подподъязычная фаринготомия. Производят при опухолях нефиксированной части надгортанника экстирпацию надгортанника.
3. Резекция гортани. Производят при локализации опухоли в передних 2/3 голосовых складо с распространением на переднюю комиссуру; при поражении одной голосовой складки; при ограниченном раке нижнего отдела гортани; при ограниченном раке верхнего отдла гортани при условии инактности черпаловидных хрящей.
Виды резекций:
· боковая (сагитальная).
· Передне-боковая (диагональная).
· Передняя (фронтальная).
· Горизонтальная.
4. Ларингэктомия - производится, если невозможа резекция, либо при третьей стадии.
5. Расширенная ларингэктомия - удаляется гортань, подъязычная кость, корень языка, боковые стенки гортаноглотки. Операция инвализидизируюая. В итоге формируется трахеостома и вводится пищводный зонд для питания.
Кроме хирургического, используют лучевое лечение. Его начинают проводить до операции в 1 и 2 стадиях процесса. Если после половины сеансов лечения отмечается значительный регресс опухоли, то лучевую терапию продолжают до полной дозы (60-70 Гр). В случаях, когда после половинного облучения регресс опухоли менее 50%, то лучевую тераиию прерывают и оперируют больного. наиболее радиочувствителен рак среднего этажа гортани, а рак нижнего отдела радиорезистентен. В случае наличия регионарных метстазов производят операция Крайля - удалется клетчатка бокового отдела шеи, глубокие яремные лимфоузлы, кивательная мышцы, внутренняя яремная вена, подчелсюные лимфоузлы, подчелюсная слюнная железа. В случае наличия отдаленных метастазов проводится симптоматическая и химиотерапия. Исключением являются метастазы в легкие, здесь допустимо их оперативное лечение.
ХИМИОТЕРАПИЯ.
Используется в дополнение к основному методу лечения, либо в запущенных случаях. Используют: проседил, блеомицин, метотрексат, фторбензотек, синстрол (2500-3500 мг, используют у мужчин).
Результаты лечения.
При комбинированном лечении при раке гортани 2 стадии пятилетнаяя выживаемость достигает 71-75%, при третьей стадии 60-73%, при 4 стадии 25-35%, при первой стадии - 90% случаев.
Основная причины неблаприяных исходов - рецидивы.
НОВООБРАЗОВАНИЯ НОСОГЛОТКИ.
Доброкачественные опухоли - папилломы, локализуеют, как правило на задней поверхности мягкого неба, реже на боковой и задней стенках носоглотки. Лечение - хирургическое.
Юношеская ангиофиброма. Локализуется в своде носоглотки. Через хоаны часто проникает в полость носа. Состоит из соединительной ткани и сосудов. Обладает быстрым ростом. Клиника: нарушение нсового дыхания и снижение слуха, так как закрывается слуховая труба, а также нососвуые кровотечения. Образование быстро выполняет собой полость носа и придатчоные пазухи носа, прежде всего клиновидуню пазуху. Может разрушать осование черепа и проникать в его полость. При задней риноскопии можно увидеть синюшнее, бургистое образование. Лечение - хируригческое (по Муру).
Злокачественные опухоли. Чаще возникают у мужчин старше 40 лет. Сопровождается синуситами поэтому диагностика очень часто ошибочка. Появляются кровянистые выделения из носа, характера закрытая гнусавость, процесс обычно односторонний. Для хруригического лечения доступа практически нет, посему применяют лучевую терапию.
НОВООБРАЗОВАНИЯ РОТОГЛОТКИ.
Доброкачественные. Относят папиллому, гемангиому.
Злокачественные. Преобладает рак. Выделяют дифференцированные радиорезистентные опухоли, встречаются в молодом возрасте и у детей.
Исходная локализация (по частоте).
· Небная миндалин 58% случаев
· задняя стенка глотки 16% случаев
· мягкое небо 10% случаев
Рост стремительный, быстро изъязвляются, часто метастазируют. Клиника зависит от оисходной локализации опухоли. К симптоматике подключается кахексия так как нарушено глотание.
Лечение: при доброкачественных процессах - операция, которая може производится через рот или при подподъязычной фаринготомии. В случае злокачественных опухолей - лучевая терапия + операция. Перед операцией обязательн трахеотомия и перевзяка наружной сонной артерии на стороне поражения.
НОВООБРАЗОВАНИЯ ГОРТАНОГЛОТКИ.
Рак гортаноглотки обычно рзавивается в грушевидном синусе, нескокль реже на задней стенке и в позадиперстневидной области. Наиболее характерна экзофитная форма роста.
Жалобы: в ранней стадии дисфагия, если опухоль локализутся у входае в пищевод и затруднение дыхания при локализации у входа в гортань. В дальнейшем присоединяются боли, охриплость, кровохарканье, неприятный запах. Лечение как хирургическое, так и лучевое малоэффективно.
Операция - ларингэктомия с циркулярной резекцией шейного отдела пищвода + резекция трахеи. Формируется фарнигостома, оростома, эзофагостома, трахеостома. Если возможно, то в дальнейшем проводится пластика пищепроводных путей.
ОПЕРАЦИИ ИСПОЛЬЗУЕМЫЕ ПРИ ОПУХОЛЯХ НОСА И ПРИДАТОЧНЫХ ПАЗУХ.
Операции доступом через рот (по Денкеру). Показания - локализация опухоли в передне-нижнем отделе носа, опухоль у пожилых - злокачественные, доброкачественные оухоли. Операция щадящая.
Разрез под губой со стороны поражения продолжающийся на противоположную сторону. Обнажается лицевая стенка верхней челюсти, грушевидное отверстие, нижневнутренний угол орбиты. Мягкие ткани отсепаровывают и поднимают вверх. Возможные пути подхода: передня и медиальная стенки верхнечелюстной пазузи, нижняя и латеральная стенки полости носа. Из этих подходов можно подойти к основном, лобной пазухам, клеткам решетчатого лабиринта.
Операция по Муру (наружным доступом). Показания: опухоли решетчатого лабиринта, основной пазухи.
Разрез проводится по надбровью, по боковой стенке носа, огибая крыло носа. Мягике ткани отсепаровываются.
Лекция № 10 Новообразования ЛОР-органов ГОУ ВПО «Чел. ГМА Росздрава» КАФЕДРА ОТОРИНОЛАРИНГОЛОГИИ ЗАВЕДУЮЩИЙ КАФЕДРОЙ КОРКМАЗОВ МУСОС ЮСУФОВИЧ ЧЕЛЯБИНСК
 Основные вопросы лекции: Общая характеристика и эпидемиология новообразований ЛОР-органов Классификация опухолей Клиника и лечение доброкачественных и злокачественных новообразований: - гортани; - носа и околоносовых пазух; - глотки; - уха
Основные вопросы лекции: Общая характеристика и эпидемиология новообразований ЛОР-органов Классификация опухолей Клиника и лечение доброкачественных и злокачественных новообразований: - гортани; - носа и околоносовых пазух; - глотки; - уха
 Общая характеристика и эпидемиология новообразований ЛОРорганов Новообразования верхних дыхательных путей и уха составляют около 6– 8% новообразований человека всех локализаций. Опухоли могут исходить из эпителиальной, соединительной, мышечной, нервной, хрящевой, костной и других тканей. Среди новообразований ЛОР-органов встречаются опухолеподобные образования, доброкачественные и злокачественные опухоли. Наиболее часто они обнаруживаются в гортани; на втором месте по частоте стоят нос и околоносовые пазухи, затем глотка; сравнительно редко выявляются опухоли уха.
Общая характеристика и эпидемиология новообразований ЛОРорганов Новообразования верхних дыхательных путей и уха составляют около 6– 8% новообразований человека всех локализаций. Опухоли могут исходить из эпителиальной, соединительной, мышечной, нервной, хрящевой, костной и других тканей. Среди новообразований ЛОР-органов встречаются опухолеподобные образования, доброкачественные и злокачественные опухоли. Наиболее часто они обнаруживаются в гортани; на втором месте по частоте стоят нос и околоносовые пазухи, затем глотка; сравнительно редко выявляются опухоли уха.
 Классификация новообразований по гистологическому строению I. Эпителиальные опухоли: А. Доброкачественные (папиллома, аденома и др.). Б. Злокачественные (рак на месте, плоскоклеточный рак, аденокарцинома, аденокистозный рак, недиффиренцированный рак и др.). II. Опухоли мягких тканей: А. Доброкачественные (липома, гемангиома, нейрофиброма, неврилеммома, хемодектома и др.). Б Злокачественные (фибросаркома, ангиосаркома, саркома Капоши и др.) III. Опухоли кости и хряща: А. Доброкачественные (остеома, хондрома и др.). Б. Злокачественные (хондросаркома и др.). IV. Опухоли лимфоидной и кроветворной ткани. V. Смешанные опухоли. VI. Вторичные опухоли. VII. Опухолеподобные образования: кератоз без атипии, кисты, интубационная гранулема, полипы, отложения амилоида и др.
Классификация новообразований по гистологическому строению I. Эпителиальные опухоли: А. Доброкачественные (папиллома, аденома и др.). Б. Злокачественные (рак на месте, плоскоклеточный рак, аденокарцинома, аденокистозный рак, недиффиренцированный рак и др.). II. Опухоли мягких тканей: А. Доброкачественные (липома, гемангиома, нейрофиброма, неврилеммома, хемодектома и др.). Б Злокачественные (фибросаркома, ангиосаркома, саркома Капоши и др.) III. Опухоли кости и хряща: А. Доброкачественные (остеома, хондрома и др.). Б. Злокачественные (хондросаркома и др.). IV. Опухоли лимфоидной и кроветворной ткани. V. Смешанные опухоли. VI. Вторичные опухоли. VII. Опухолеподобные образования: кератоз без атипии, кисты, интубационная гранулема, полипы, отложения амилоида и др.
 Профилактика Лечение опухолей любой локализации наиболее эффективно при их выявлении на ранней стадии, однако ранняя диагностика новообразований является и наиболее сложной. Самый эффективный метод выявления опухоли - тщательный осмотр ЛОРорганов при любом посещении пациентом оториноларинголога, который четко представляет нормальное строение ЛОРорганов и может своевременно отметить любые отклонения от нормы.
Профилактика Лечение опухолей любой локализации наиболее эффективно при их выявлении на ранней стадии, однако ранняя диагностика новообразований является и наиболее сложной. Самый эффективный метод выявления опухоли - тщательный осмотр ЛОРорганов при любом посещении пациентом оториноларинголога, который четко представляет нормальное строение ЛОРорганов и может своевременно отметить любые отклонения от нормы.

 Полипозная гиперплазия Рейнке- Гаека Полипы чаще двусторонние, располагаются по свободному краю голосовых складок от передней комиссуры до голосового отростка черпаловидного хряща, на него обычно не распространяясь.
Полипозная гиперплазия Рейнке- Гаека Полипы чаще двусторонние, располагаются по свободному краю голосовых складок от передней комиссуры до голосового отростка черпаловидного хряща, на него обычно не распространяясь.

 Киста левой голосовой складки – образование шаровидной формы с гладкой поверхностью, чаще розового цвета с желтоватым оттенком
Киста левой голосовой складки – образование шаровидной формы с гладкой поверхностью, чаще розового цвета с желтоватым оттенком
 Доброкачественные опухоли гортани Папиллома - это доброкачественная фиброэпителиальная опухоль верхних дыхательных путей, представляющая собой одиночные или чаще множественные сосочковые выросты; приводящая к нарушению голосообразовательной и дыхательной функций и часто рецидивирующая. Этиологическим фактором папилломатоза является вирус папилломы человека из семейства паповавирусов; обычно обнаружвают типы 6, 11 или их сочетание. Заболевание встречается чаще всего у детей на 2– 5 году жизни. По форме и виду поверхность папилломы напоминает тутовую ягоду или цветную капусту, обычно имеет бледнорозовый цвет, иногда с сероватым оттенком.
Доброкачественные опухоли гортани Папиллома - это доброкачественная фиброэпителиальная опухоль верхних дыхательных путей, представляющая собой одиночные или чаще множественные сосочковые выросты; приводящая к нарушению голосообразовательной и дыхательной функций и часто рецидивирующая. Этиологическим фактором папилломатоза является вирус папилломы человека из семейства паповавирусов; обычно обнаружвают типы 6, 11 или их сочетание. Заболевание встречается чаще всего у детей на 2– 5 году жизни. По форме и виду поверхность папилломы напоминает тутовую ягоду или цветную капусту, обычно имеет бледнорозовый цвет, иногда с сероватым оттенком.
 Папилломатоз гортани: по форме и виду поверхность папилломы напоминает тутовую ягоду, обычно имеет бледно-розовый цвет с сероватым оттенком
Папилломатоз гортани: по форме и виду поверхность папилломы напоминает тутовую ягоду, обычно имеет бледно-розовый цвет с сероватым оттенком

 Контактная гранулема: на одном голосовом отростке черпаловидного хряща сформировалась неспецифическая гранулема, на противоположном - язва с гранулирующими краями
Контактная гранулема: на одном голосовом отростке черпаловидного хряща сформировалась неспецифическая гранулема, на противоположном - язва с гранулирующими краями

 Общая характеристика и эпидемиология новообразований ЛОР-органов Новообразования верхних дыхательных путей и уха составляют около 6– 8% новообразований человека всех локализаций. Среди новообразований ЛОР-органов встречаются опухолеподобные образования, доброкачественные и злокачественные опухоли. Наиболее часто они обнаруживаются в гортани; на втором месте по частоте стоят нос и околоносовые пазухи, затем глотка; сравнительно редко выявляются опухоли уха.
Общая характеристика и эпидемиология новообразований ЛОР-органов Новообразования верхних дыхательных путей и уха составляют около 6– 8% новообразований человека всех локализаций. Среди новообразований ЛОР-органов встречаются опухолеподобные образования, доброкачественные и злокачественные опухоли. Наиболее часто они обнаруживаются в гортани; на втором месте по частоте стоят нос и околоносовые пазухи, затем глотка; сравнительно редко выявляются опухоли уха.
 Классификация новообразований по гистологическому строению I. Эпителиальные опухоли: А. Доброкачественные (папиллома, аденома и др.). Б. Злокачественные(рак на месте, плоскоклеточный рак, аденокарцинома, аденокистозный рак, недиф-й рак и др.). II. Опухоли мягких тканей: А. Доброкачественные (липома, гемангиома, нейрофиброма, неврилеммома, хемодектома и др.). Б. Злокачественные (фибросаркома, ангиосаркома, саркома Капоши и др.) III. Опухоли кости и хряща: А. Доброкачественные (остеома, хондрома и др.). Б. Злокачественные (хондросаркома и др.). IV. Опухоли лимфоидной и кроветворной ткани. V. Смешанные опухоли. VI. Вторичные опухоли. VII. Опухолеподобные образования: кератоз без атипии, кисты, интубационная гранулема, полипы, отложения амилоида и др.
Классификация новообразований по гистологическому строению I. Эпителиальные опухоли: А. Доброкачественные (папиллома, аденома и др.). Б. Злокачественные(рак на месте, плоскоклеточный рак, аденокарцинома, аденокистозный рак, недиф-й рак и др.). II. Опухоли мягких тканей: А. Доброкачественные (липома, гемангиома, нейрофиброма, неврилеммома, хемодектома и др.). Б. Злокачественные (фибросаркома, ангиосаркома, саркома Капоши и др.) III. Опухоли кости и хряща: А. Доброкачественные (остеома, хондрома и др.). Б. Злокачественные (хондросаркома и др.). IV. Опухоли лимфоидной и кроветворной ткани. V. Смешанные опухоли. VI. Вторичные опухоли. VII. Опухолеподобные образования: кератоз без атипии, кисты, интубационная гранулема, полипы, отложения амилоида и др.
 Предраковые заболевания К ним относятся: папиллома, длительно существующая лейкоплакия слизистой оболочки и дискератозы, ее пахидермия, фиброма на широком основании, бранхиогенные и другого происхождения кисты гортанных желудочков хронические воспалительные процессы, алкоголизм, курение. Наиболее достоверным является озлокачествление папиллом. Промежуточной формой между предраковыми заболеваниями и раком считается так называемый «рак на месте»
Предраковые заболевания К ним относятся: папиллома, длительно существующая лейкоплакия слизистой оболочки и дискератозы, ее пахидермия, фиброма на широком основании, бранхиогенные и другого происхождения кисты гортанных желудочков хронические воспалительные процессы, алкоголизм, курение. Наиболее достоверным является озлокачествление папиллом. Промежуточной формой между предраковыми заболеваниями и раком считается так называемый «рак на месте»
 Рак гортани Рак гортани составляет до 5% всех злокачественных опухолей человека и 40– 65% опухолей ЛОР- органов. Встречается чаще у мужчин (8: 1), пик заболеваемости приходится на 60– 70 лет. Основные факторы риска - курение и алкоголизм. У курильщиков вероятность возникновения рака гортани в 6– 30 раз выше, чем у некурящих. Другие факторы риска: пищеводный рефлюкс, облучение, юношеский папилломатоз в анамнезе и т. д.
Рак гортани Рак гортани составляет до 5% всех злокачественных опухолей человека и 40– 65% опухолей ЛОР- органов. Встречается чаще у мужчин (8: 1), пик заболеваемости приходится на 60– 70 лет. Основные факторы риска - курение и алкоголизм. У курильщиков вероятность возникновения рака гортани в 6– 30 раз выше, чем у некурящих. Другие факторы риска: пищеводный рефлюкс, облучение, юношеский папилломатоз в анамнезе и т. д.
 Формы рака гортани - Наиболее часто встречающаяся форма рака гортани – это плоскоклеточный неороговевающий рак гортани. - Эта форма опухоли встречается у 7 из 10 больных раком гортани. - Другими формами являются рак с тенденцией к ороговеванию и неороговевающий.
Формы рака гортани - Наиболее часто встречающаяся форма рака гортани – это плоскоклеточный неороговевающий рак гортани. - Эта форма опухоли встречается у 7 из 10 больных раком гортани. - Другими формами являются рак с тенденцией к ороговеванию и неороговевающий.
 Локализация рака гортани По локализации различают рак верхнего, среднего или нижнего отделов гортани. Самая неблагоприятная в прогностическом отношении - верхняя (вестибулярная) локализация рака гортани (~20– 25% случаев). Эта область наиболее богата рыхлой клетчаткой и жировой тканью, лимфатическая сеть вестибулярного отдела гортани широко связана с яремными и надключичными лимфатическими узлами. Локализация опухоли в среднем отделе (до 65– 70% случаев) - наиболее «благоприятная» для излечения. Рак нижнего отдела гортани встречается примерно в 10% случаев. Нижний отдел гортани сравнительно с вестибулярным менее богат лимфатической сетью. Для этих опухолей характерен эндофитный рост, они почти не возвышаются над слизистой оболочкой, растут книзу.
Локализация рака гортани По локализации различают рак верхнего, среднего или нижнего отделов гортани. Самая неблагоприятная в прогностическом отношении - верхняя (вестибулярная) локализация рака гортани (~20– 25% случаев). Эта область наиболее богата рыхлой клетчаткой и жировой тканью, лимфатическая сеть вестибулярного отдела гортани широко связана с яремными и надключичными лимфатическими узлами. Локализация опухоли в среднем отделе (до 65– 70% случаев) - наиболее «благоприятная» для излечения. Рак нижнего отдела гортани встречается примерно в 10% случаев. Нижний отдел гортани сравнительно с вестибулярным менее богат лимфатической сетью. Для этих опухолей характерен эндофитный рост, они почти не возвышаются над слизистой оболочкой, растут книзу.
 Международная классификация рака гортани по стадиям в системе TNM Т (тумор) - величина, степень распространения первичного процесса, N (нодуль-узел) - регионарные метастазы, М - отдаленные метастазы. Гортань разделена на анатомические элементы, чтобы оценить рост (величину) первичной опухоли по распространенности её в пределах этих частей. Т 1 - опухоль ограничивается одним анатомическим элементом гортани, не захватывая его границы; Т 2 - опухоль полностью занимает один анатомический элемент; Т 3 - опухоль распространяется за пределы одного анатомического элемента; Т 4 - опухоль распространяется за пределы гортани, имеются отдаленные метастазы.
Международная классификация рака гортани по стадиям в системе TNM Т (тумор) - величина, степень распространения первичного процесса, N (нодуль-узел) - регионарные метастазы, М - отдаленные метастазы. Гортань разделена на анатомические элементы, чтобы оценить рост (величину) первичной опухоли по распространенности её в пределах этих частей. Т 1 - опухоль ограничивается одним анатомическим элементом гортани, не захватывая его границы; Т 2 - опухоль полностью занимает один анатомический элемент; Т 3 - опухоль распространяется за пределы одного анатомического элемента; Т 4 - опухоль распространяется за пределы гортани, имеются отдаленные метастазы.

 Клиническое течение рака гортани Клиническое течение заболевания во многом зависит от формы разрастания опухоли. Различают три формы роста опухоли гортани: - экзофитную, - эндофитную, - смешанную форму роста.
Клиническое течение рака гортани Клиническое течение заболевания во многом зависит от формы разрастания опухоли. Различают три формы роста опухоли гортани: - экзофитную, - эндофитную, - смешанную форму роста.
 Рак вестибулярного отдела гортани Наиболее неблагоприятная в прогностическом отношении локализация раковой опухоли в вестибулярном отделе.
Рак вестибулярного отдела гортани Наиболее неблагоприятная в прогностическом отношении локализация раковой опухоли в вестибулярном отделе.
 Рак голосовой складки а б Опухоль плотная, бугристая, бледно-розового цвета, чаще возникает в передних 2/3 голосовой складки, поражая ее верхнюю поверхность и свободный край. Опухоль голосовой складки довольно рано проявляется дисфонией. Метастазирование здесь наблюдается значительно реже и позже, чем при других локализациях рака гортани.
Рак голосовой складки а б Опухоль плотная, бугристая, бледно-розового цвета, чаще возникает в передних 2/3 голосовой складки, поражая ее верхнюю поверхность и свободный край. Опухоль голосовой складки довольно рано проявляется дисфонией. Метастазирование здесь наблюдается значительно реже и позже, чем при других локализациях рака гортани.

 Ранняя диагностика рака гортани Основана на сочетании ряда банальных признаков, которые позволяют заподозрить опухоль. - Например, в течение нескольких месяцев до установления диагноза отмечается сухость, перщение, ощущение инородного тела в глотке. Несколько позже появляется утомляемость и глухота голоса, неловкость при глотании, а затем и болезненность. Важным звеном в раннем распознавании опухоли является оценка ларингоскопической картины, поэтому необходим тщательный осмотр гортани. При постановке диагноза злокачественной опухоли решающее значение имеет гистологическое исследование
Ранняя диагностика рака гортани Основана на сочетании ряда банальных признаков, которые позволяют заподозрить опухоль. - Например, в течение нескольких месяцев до установления диагноза отмечается сухость, перщение, ощущение инородного тела в глотке. Несколько позже появляется утомляемость и глухота голоса, неловкость при глотании, а затем и болезненность. Важным звеном в раннем распознавании опухоли является оценка ларингоскопической картины, поэтому необходим тщательный осмотр гортани. При постановке диагноза злокачественной опухоли решающее значение имеет гистологическое исследование
 Симптоматология при раке гортани Зависит от стадии и локализации его. - Опухоль на надгортаннике или на ложных голосовых связках может долго ничем себя не проявлять. -Наоборот, при локализации на истинных голосовых связках рано нарушается голосообразование: вначале изменяется тембр голоса, он становится грубоватым, а затем появляется хрипота. - Наряду с этим развивается другой симптом - одышка. - В запущенных стадиях появляются боли при глотании
Симптоматология при раке гортани Зависит от стадии и локализации его. - Опухоль на надгортаннике или на ложных голосовых связках может долго ничем себя не проявлять. -Наоборот, при локализации на истинных голосовых связках рано нарушается голосообразование: вначале изменяется тембр голоса, он становится грубоватым, а затем появляется хрипота. - Наряду с этим развивается другой симптом - одышка. - В запущенных стадиях появляются боли при глотании
 Симптоматология при раке гортани - При раке надгортанника и черпаловидных хрящей чувству боли предшествует ощущение чего-то постороннего. Появляется кровохарканье, поперхивание, присоединяется затруднение при прохождении пищи по пищеводу. - Распадающаяся опухоль издает зловоние. Больные теряют в весе, слабеют. Таким образом, наиболее ранним симптомом при раке гортани чаще всего является хрипота. Так как этот симптом бывает и при многих других заболеваниях гортани, то выяснение причины хрипоты возможно только путем ларингоскопии.
Симптоматология при раке гортани - При раке надгортанника и черпаловидных хрящей чувству боли предшествует ощущение чего-то постороннего. Появляется кровохарканье, поперхивание, присоединяется затруднение при прохождении пищи по пищеводу. - Распадающаяся опухоль издает зловоние. Больные теряют в весе, слабеют. Таким образом, наиболее ранним симптомом при раке гортани чаще всего является хрипота. Так как этот симптом бывает и при многих других заболеваниях гортани, то выяснение причины хрипоты возможно только путем ларингоскопии.
 Симптоматология при раке гортани Ларингоскопия, в особенности при локализации на истинной голосовой связке, позволяет установить наличие опухоли даже в тех случаях, когда размеры ее не больше мелкой горошины. Таким путем обеспечивается выполнение главнейшего условия по борьбе с раковым процессом - ранняя диагностика. В подсвязочном пространстве первичный рак возникает редко, протекает бессимптомно и диагностируется тогда, когда выходит уже за пределы этого пространства. Навести на мысль об опухоли здесь может одностороннее увеличение черпаловидного хряща.
Симптоматология при раке гортани Ларингоскопия, в особенности при локализации на истинной голосовой связке, позволяет установить наличие опухоли даже в тех случаях, когда размеры ее не больше мелкой горошины. Таким путем обеспечивается выполнение главнейшего условия по борьбе с раковым процессом - ранняя диагностика. В подсвязочном пространстве первичный рак возникает редко, протекает бессимптомно и диагностируется тогда, когда выходит уже за пределы этого пространства. Навести на мысль об опухоли здесь может одностороннее увеличение черпаловидного хряща.

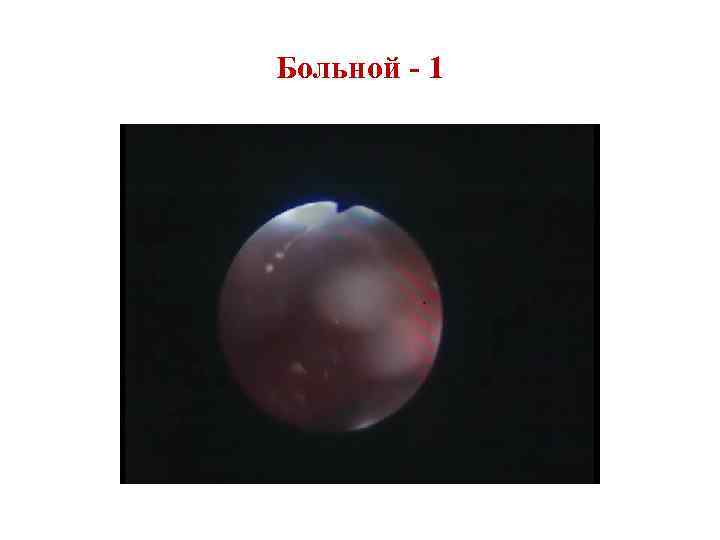



 Лечение рака гортани Лечение: хирургический, лучевой, химиотерапевтический. В I стадии применяют лучевой метод, в то же время эндоларингеальное удаление, а затем лучевое воздействие кажутся более надежными. Во II стадии наиболее обоснованным является сочетание хирургического и лучевого методов. В III стадии комбинированный метод: сначала проводится хирургическое лечение, а затем лучевое. При хирургическом лечении больных раком гортани применяют три вида операций: полное удаление гортани (ларингэктомия), различные варианты резекции гортани, реконструктивные вмешательства.
Лечение рака гортани Лечение: хирургический, лучевой, химиотерапевтический. В I стадии применяют лучевой метод, в то же время эндоларингеальное удаление, а затем лучевое воздействие кажутся более надежными. Во II стадии наиболее обоснованным является сочетание хирургического и лучевого методов. В III стадии комбинированный метод: сначала проводится хирургическое лечение, а затем лучевое. При хирургическом лечении больных раком гортани применяют три вида операций: полное удаление гортани (ларингэктомия), различные варианты резекции гортани, реконструктивные вмешательства.
 Варианты резекции гортани: Хордэктомия - удаление одной голосовой складки. Гемиларингэктомия - половинная резекция гортани. Передняя (фронтальная) резекция гортани - удаление передней комиссуры и прилежащих к ней участков обеих голосовых складок в тех случаях, когда эти отделы оказываются пораженными опухолевым процессом. Горизонтальная резекция гортани - при локализации опухоли в преддверии пораженная часть органа резецируется, а голосовые складки могут быть сохранены.
Варианты резекции гортани: Хордэктомия - удаление одной голосовой складки. Гемиларингэктомия - половинная резекция гортани. Передняя (фронтальная) резекция гортани - удаление передней комиссуры и прилежащих к ней участков обеих голосовых складок в тех случаях, когда эти отделы оказываются пораженными опухолевым процессом. Горизонтальная резекция гортани - при локализации опухоли в преддверии пораженная часть органа резецируется, а голосовые складки могут быть сохранены.
 Профилактика Лечение опухолей любой локализации наиболее эффективно при их выявлении на ранней стадии, однако ранняя диагностика новообразований является и наиболее сложной. Самый эффективный метод выявления опухоли - тщательный осмотр ЛОР-органов при любом посещении пациентом оториноларинголога, который четко представляет нормальное строение ЛОР-органов и может своевременно отметить любые отклонения от нормы.
Профилактика Лечение опухолей любой локализации наиболее эффективно при их выявлении на ранней стадии, однако ранняя диагностика новообразований является и наиболее сложной. Самый эффективный метод выявления опухоли - тщательный осмотр ЛОР-органов при любом посещении пациентом оториноларинголога, который четко представляет нормальное строение ЛОР-органов и может своевременно отметить любые отклонения от нормы.
 Новообразования носа и околоносовых пазух В полости носа и околоносовых пазух встречаются опухолеподобные образования, доброкачественные и злокачественные опухоли. Среди опухолеподобных образований следует отметить полипы, кисты, папилломы, фиброзную дисплазию, ангиогранулему (кровоточащий полип перегородки носа) и др.
Новообразования носа и околоносовых пазух В полости носа и околоносовых пазух встречаются опухолеподобные образования, доброкачественные и злокачественные опухоли. Среди опухолеподобных образований следует отметить полипы, кисты, папилломы, фиброзную дисплазию, ангиогранулему (кровоточащий полип перегородки носа) и др.
 Эндофотография при хроническом полипозном этмоидите: из-под средней носовой раковины спускается полип, обтурирующий общий носовой ход
Эндофотография при хроническом полипозном этмоидите: из-под средней носовой раковины спускается полип, обтурирующий общий носовой ход
 Опухоли носа и околоносовых пазух Из доброкачественных опухолей наибольшее значение имеют папилломы, аденомы, сосудистые опухоли, остеомы, хондромы. Инвертированная папиллома –доброкачественная опухоль, однако в 10– 15% случаев она трансформируется в плоскоклеточный рак. Рак носа и околоносовых пазух: - чаще всего (55%)поражается верхнечелюстная пазуха; - полость носа - 35%; - пазухи решетчатой кости - 9%; - крайне редко поражются клиновидная пазуха и перегородка носа.
Опухоли носа и околоносовых пазух Из доброкачественных опухолей наибольшее значение имеют папилломы, аденомы, сосудистые опухоли, остеомы, хондромы. Инвертированная папиллома –доброкачественная опухоль, однако в 10– 15% случаев она трансформируется в плоскоклеточный рак. Рак носа и околоносовых пазух: - чаще всего (55%)поражается верхнечелюстная пазуха; - полость носа - 35%; - пазухи решетчатой кости - 9%; - крайне редко поражются клиновидная пазуха и перегородка носа.
 Грибовидная папиллома преддверия носа Располагается в преддверии на перегородке носа, по внешнему виду напоминает цветную капусту. Опухоль является доброкачественной
Грибовидная папиллома преддверия носа Располагается в преддверии на перегородке носа, по внешнему виду напоминает цветную капусту. Опухоль является доброкачественной

 Факторы риска развития злокачественных опухолей носа и околоносовых пазух: Злокачественные опухоли у мужчин возникают в 2 раза чаще, чем у женщин. Длительно протекающий синусит, особенно односторонний, может трансформироваться в злокачественную опухоль. У работников никелевой промышленности плоскоклеточный рак бывает более чем в 100 раз чаще; Другие профессиональные факторы риска: воздействие древесной пыли, различных веществ кожевенного производства, хромсодержащие красители, горчичный газ и др.
Факторы риска развития злокачественных опухолей носа и околоносовых пазух: Злокачественные опухоли у мужчин возникают в 2 раза чаще, чем у женщин. Длительно протекающий синусит, особенно односторонний, может трансформироваться в злокачественную опухоль. У работников никелевой промышленности плоскоклеточный рак бывает более чем в 100 раз чаще; Другие профессиональные факторы риска: воздействие древесной пыли, различных веществ кожевенного производства, хромсодержащие красители, горчичный газ и др.
 Компьютерные томограммы больного распространенным раком верхнечелюстной пазухи. а - коронарная проекция; б - аксиальная проекция а б
Компьютерные томограммы больного распространенным раком верхнечелюстной пазухи. а - коронарная проекция; б - аксиальная проекция а б
 Линия Онгрена, разделяющая верхнечелюстную пазуху Это условная линия от внутреннего угла глазной щели до угла нижней челюсти. При расположении опухоли над этой линией прогноз менее благоприятен, т. к. имеется тенденция к раннему метастазированию вверх и назад. Опухоль ниже линии легче резецировать и прогноз более благоприятен.
Линия Онгрена, разделяющая верхнечелюстную пазуху Это условная линия от внутреннего угла глазной щели до угла нижней челюсти. При расположении опухоли над этой линией прогноз менее благоприятен, т. к. имеется тенденция к раннему метастазированию вверх и назад. Опухоль ниже линии легче резецировать и прогноз более благоприятен.


